拆解新冠疫苗!
新型冠狀病毒疫情大流行,全球死亡數字已超過150萬,可幸疫苗陸續面世,其中甚至被某些國家緊急批核使用。究竟現時的新冠疫苗是如何達到免疫效果?是否安全?是否需要全民接種?疫苗又是否能結束這場大流行?
香港醫院藥劑師學會在傳媒小組訪問中,學會會長崔俊明藥劑師聯同感染及傳染病科專科林緯遜醫生,逐一拆解我們對新冠疫苗的各種疑慮。

2019冠狀病毒病(COVID-19)由嚴重急性呼吸綜合症冠狀病毒2(SARS-CoV-2)引起,主要經飛沫傳播,大約有20%患者病情嚴重,並會出現呼吸困難,亦有部分感染者只有很輕微或不明顯的症狀,而一般常見症狀包括發燒、乏力、乾咳、頭痛、喪失味覺或嗅覺。
世界衛生組織(WHO)指出,醫護人員(需照顧病患者)、60歲以上,以及患有心肺疾病、糖尿病或免疫力受損等慢性病患者均屬高危。美國疾病控制及預防中心(CDC)的數據顯示,50歲或以上群組患新冠肺炎後,死亡率為18-29歲年輕人的30-630倍;而根據本港醫管局數據,70歲或以上的感染者死亡率達7.3-34.1%,長期病患者死亡率為8.1-13.5%。
群體免疫
新冠病毒比沙士病毒可更穩固地黏附在人類細胞,不少患者病毒量高但無症狀故而未能確診,卻因病毒量大而造成高傳染性。要有效遏止疫情,需達至群體免疫(Herd Immunity)—— 即一個地區內大部分人口對某種特定疾病免疫。當有足夠人口對某種疾病有抵抗力,便能將疾病感染減低。
達至群體免疫兩種方法:
自然感染
根據世衛數據,必須有六至七成人口對新冠病毒免疫,感染率才會開始下降。以本港750萬人口推算,需逾450萬市民感染新冠病毒才能達至群體免疫。然而,在達到群體免疫之前,自然感染可能已造成大量病人出現併發症甚至死亡,令醫療系統無法負荷。
大規模接種疫苗
疫苗是預防傳染病的最好方法,當一個社區內大多數人接種了對抗某種疾病的疫苗,即限制了該病原體的傳播能力,從而減少疾病傳染的機會,間接保護了不能接種疫苗的群組,例如初生嬰兒及免疫系統受損人士。
疫苗的研發
鑑於新冠病毒的受體黏附性強及傳染性高,除了保持社交距離等短期措施外,長遠還需群體免疫,世衛認為大規模接種疫苗是有效可行的方法。不少國家在新冠病毒大流行前期已積極研發新冠疫苗,更將多個科研程序同步進行,故此能於短短一年內成功研發新疫苗及進入第3期臨床,並通過安全及成效監測等工序。
相對傳統疫苗研發時間一般長達十年,新冠疫苗研發速度之快確實令人驚異。香港醫院藥劑師學會會長崔俊明藥劑師指:「研發過程絕對是與病毒突變速度鬥快,愈早研發出有效疫苗及接種,愈能盡快控制疫情。」
研發疫苗5個主要方向
核酸疫苗
核酸疫苗(Nucleic Acid Vaccines)亦稱基因疫苗,分DNA和RNA兩種。現時新冠肺炎的核酸疫苗為信使核糖核酸(Messenger RNA,mRNA)疫苗,例如復星醫藥、BioNTech及輝瑞藥廠研發的BNT162b2,莫德納及美國國家過敏和傳染病研究所研發的mRNA-1273。
核酸疫苗是最新的疫苗研發技術,簡單說就是抽取病毒內部分核糖核酸編碼蛋白,附加脂質後輸入人體,從而激發人體對新冠病毒產生免疫反應。疫苗中的遺傳信息含量不足以產生病毒蛋白,僅能誘導免疫系統「認為」人體受到病毒入侵,從而自發製造抵抗病毒的抗體 —— 免疫原(Immunogen)。mRNA疫苗BNT162b2是首款獲緊急使用授權批核的新冠肺炎疫苗,於2020年12月2日獲英國批核使用。
病毒載體疫苗
病毒載體疫苗(Viral Vector Vaccines),例如牛津大學與阿斯利康藥廠合作研發的AZD1222。原理是使用其他無害的病毒作為載體將冠狀病毒基因帶入人體,不會致病而能產生冠狀病毒蛋白,誘發人體免疫反應,較常用於伊波拉疫苗。
滅活疫苗
滅活疫苗(Inactivated Virus Vaccines)是使用已滅活的病毒,令疫苗不會致病,但仍能引發免疫反應,常用於季節性流感疫苗。
以蛋白為基礎的疫苗
以蛋白為基礎的疫苗(Protein-based Vaccines)可分為次單元疫苗(Subunit Vaccine)及病毒樣顆粒疫苗(Virus Like Particles Vaccine,VLP),原理是使用模擬病毒的無害蛋白質片段或蛋白質外殼,注入人體引發免疫反應。常用於乙型肝炎、子宮頸癌疫苗。
減活疫苗
減活疫苗(Weakened Virus Vaccines)是使用已弱化的病毒,令疫苗不會致病,但仍可引發免疫反應,常用於輪狀病毒、卡介苗、德國麻疹及水痘疫苗等。
候選疫苗有效率達70-95%
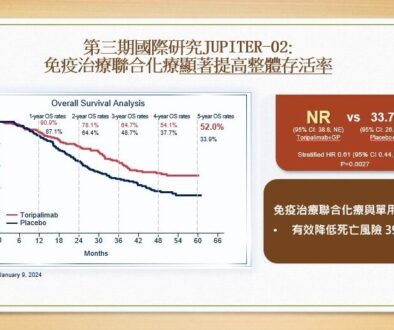
在率先公布第3期臨床研究初期數據的3種候選疫苗中,兩款mRNA疫苗(BNT162b2及mRNA-1273)有效率均達94-95%,另外病毒載體疫苗(AZD1222)有效率為70%。mRNA疫苗BNT162b2在不同年齡、性別、種族、族裔及65歲以上參與研究者的有效率相若。兩款mRNA疫苗臨床研究參與者對疫苗均有良好的耐受性,沒有發現嚴重安全性問題。常見副作用是疲累(BNT162b2:3.8%;mRNA-1273:9.7%)和頭痛(BNT162b2:2%;mRNA-1273:4.5%)。BNT162b2及mRNA-1273均已向美國食品及藥物管理局(FDA)申請緊急使用授權,預計BNT162b2疫苗於年底及2021年可生產5000萬劑及13億劑,而mRNA-1273疫苗於年底及2021年可生產2000萬劑及5-10億劑。
mRNA疫苗需深凍保質
信使核糖核酸(mRNA)十分脆弱,遇上高溫會分裂失效,故此mRNA疫苗在外國生產再運到香港,必須特定的冷藏技術保存。mRNA-1273疫苗需保存在零下20°C,BNT162b2更需在零下70°C儲存及運送。零下20°C為一般超級市場凍肉櫃的溫度,而於零下70°C運送的疫苗則需特設的「冷鏈物流」運輸。
疫苗的6個迷思
- 如何計算疫苗功效?
疫苗效力(Vaccine Effectiveness,VE)是量度接種者減少感染個案的比例。若VE為90%,則表示接種組別的疾病感染率降低了90%;或與未接種疫苗的情況相比,接種組別的感染數字少90%。
- 為何疫苗不是100%有效?
影響疫苗功效因素有很多,如年齡、共病,過往接觸病毒及接種後的時間等。CDC最新研究顯示,以流感疫苗為例,即使流感病毒與流感疫苗完全匹配,於流感季節接種流感疫苗亦只可使總人口患流感的風險降低40-60%。世衛指,新冠疫苗只要是安全且50%有效已屬可以接受。
- 多少人接種才能達至群體免疫效果?
為獲得群體免疫效果,有抗體的人口需要達到一定的百分比(視乎疾病的傳染性),例如麻疹大約需要90-95%人口接種疫苗,而小兒麻痺症約為80-85%。醫學界尚在了解新冠肺炎的群體免疫情況。
- 接種疫苗後,是否不用戴口罩?
3種候選疫苗的成效為70-95%,意味著仍有5-30%人即使接種了疫苗仍未能產生足夠的免疫原(Immunogen),仍有機會感染新冠肺炎,因此必須保持良好的衛生習慣。
- 接種疫苗是否安全?
疫苗審核需要大規模第3期臨床研究以證實其成效及安全性,而香港衛生署批核的疫苗需通過兩個外國相關機構批核(如美國食品及藥物管理局、歐洲藥品管理局),證明疫苗的效力和安全性,且符合國際上嚴格的要求。
- 哪些人應該接種疫苗?
根據世衛資料顯示,高危群組人士應優先接種疫苗,包括:
- 長者及長期病患者(感染後的死亡率和出現併發症率較高)
- 醫護人員(需照顧病患者)
仍需勤洗手
感染及傳染病科專科醫生林緯遜指:「醫護人員需照顧患者,而長者和長期病患者的死亡率和併發症出現率明顯較高,因此這些高危群組應優先接種疫苗。此外,若有足夠人口對新冠病毒免疫,通過減少疾病爆發的可能性,能夠減低無法接種疫苗群組接觸病毒的機會。然而,在接種疫苗後,仍需保持良好的衛生習慣,例如戴口罩和勤洗手。」3